交通事故の相談で、診断書を数千枚、拝見させていただいた経験からです。
医師の書いた診断書は絶対的に正しく、記載された診断名は間違い無い・・そのような事はありません。何事も間違い・エラーは含まれます。それが医師であっても然りです。また、より問題をややこしくしている点は、臨床上の判断と賠償上の判断が一致しないことです。簡単に言いますと、治療者として患者を診た診断名と、後遺障害として自賠責や労災が基準を設定し、認定した診断名が食い違うことがあるのです。そのような診断名をシリーズでいくつか紹介したいと思います。
まず、経験上、多くみられるのは、「脊髄損傷」です。強烈な上肢のしびれがあり、めまいや頭痛等、重度の神経症状を訴える患者が町の整形外科医に行きました。さて、医師の診断は・・・。
1、手のしびれを訴え、歩行も辛そうだ。単なる、頚椎捻挫では症状が重過ぎる。
2、レントゲンを撮ったが、骨に異状はない。
3、(MRIの設備がないので軟部組織はレントゲンで写らないが)、神経になんらかの損傷があったのでは?
4、したがって、診断名は「(軽度の)頚髄損傷」。
診断名はこのようなプロセスで浮上します。以下、迷走を続けます。
5、そして、脊髄損傷(頚髄損傷)の診断名をゲットした患者さんは、紹介された大きい病院に入院してステロイド治療に進みます。
6、対して、保険会社は「むちうちで脊髄損傷?ふざけるな!」と入院先の患者に面会し、医師に症状を問いただします。
7、医師は「強烈な痺れを訴えています。頚部の神経に微細な損傷があると思います。正確に言えば頚髄不全損傷です」。しつこく画像所見を問いただすと、「う~ん、頚髄損傷の疑いでしょうか」と、だんだんトーンダウンしてきいきます。
8、確かにMRI検査の結果からも、脊髄損傷を示す明らかな所見がみつかりません。当然、保険会社は入院治療を拒否、その後の通院も3ヶ月を目処に打ち切りを打診してきます。
9、患者は、保険会社の攻勢に対して、「脊髄損傷なのに横暴な!」と弁護士に泣きつきます。そこからは、弁護士等受任者の経験・実力から、さらなる迷走か、軌道修正か、運命が分かれます。
以下、3パターンをみてみましょう。
(1)交通事故案件の経験少ない弁護士の場合
診断書を見て、「脊髄損傷じゃないですか!」と最初から丸ごと信じます。「後遺障害は9級、7級が見込めます。少なくとも12級になります!」と息巻きます。今後、請求する慰謝料や逸失利益を計算して、「これは利益の大きな案件だ」と張り切ります。
しかし、自賠責の等級は「非該当」もしくは「14級9号」となるはずです。そこで、期待させた依頼者から、散々責められて・・面目立たずに委任解除となります。または、引っ込みがつかなくなった先生は、軽薄な診断書一枚を持って裁判に持ち込みますが、有効な立証などできようもなく青色吐息、「この辺で手を打つよう」必死に依頼者の説得にかかります。毎度、脊髄損傷の診断名はうやむやとなり、低額の和解(実際はボロ負け)=最初から裁判の必要などない結果となります。

交通事故に限らず、弁護士先生は、医師の診断書(その他の公文章)を信用し過ぎる傾向があります。イノセントとは言えますが、経験不足は否めません。このようなケースを何件もみてきました。
(2)交通事故にそこそこ経験ある弁護士の場合
「ちょっと待って、診断書の診断名は置いておいて、MRIで脊髄損傷の所見は得られているのでしょうか?」からスタートします。そして、訴える症状を検証するために、現在の主治医だけではなく、専門医の診断を示唆します。臨床上の診断名が賠償上、維持できるか慎重になります。
結局、自賠責の認定結果を待って、認定等級を前提に賠償交渉を計画します。問題は「脊髄損傷」の診断名にこだわる依頼者をどう説得するかでしょうか。
明日は、(3)秋葉事務所の対応 を披露します。
続きを読む »
 電話では医師へ繋いでくれませんので、私達も毎度、知恵を絞って、あの手この手で催促を進めています。それでも、ダメなものはダメです。病院の理事長に嘆願書を送る、(公立病院の場合)役所へ陳情するなど強硬手段もないわけではありませんが、これでは医師を敵に回すことになります。そんな事はできません。医師へお手紙を送る、患者さんと診察予約を入れて会う、ことが現実的な対策となります。
今までの最長記録は14ヶ月、その間、電話、手紙、面談を毎月続ける催促の1年でした。その場でささっと書いてしまう先生もおりますが、医師は多忙の中、月毎にまとめて書いている先生もいるようです。記載まで1~2ヶ月など当たり前の世界なのです。
電話では医師へ繋いでくれませんので、私達も毎度、知恵を絞って、あの手この手で催促を進めています。それでも、ダメなものはダメです。病院の理事長に嘆願書を送る、(公立病院の場合)役所へ陳情するなど強硬手段もないわけではありませんが、これでは医師を敵に回すことになります。そんな事はできません。医師へお手紙を送る、患者さんと診察予約を入れて会う、ことが現実的な対策となります。
今までの最長記録は14ヶ月、その間、電話、手紙、面談を毎月続ける催促の1年でした。その場でささっと書いてしまう先生もおりますが、医師は多忙の中、月毎にまとめて書いている先生もいるようです。記載まで1~2ヶ月など当たり前の世界なのです。
 医師との折衝、検査の依頼、そして、正確な診断書の確保・・これらは交通事故・損害賠償請求の根幹です。まず、診断書の早期取得が交通事故解決へ向けての最初の壁に感じてしまいます。
医師との折衝、検査の依頼、そして、正確な診断書の確保・・これらは交通事故・損害賠償請求の根幹です。まず、診断書の早期取得が交通事故解決へ向けての最初の壁に感じてしまいます。




 どんな優秀な弁護士でも、医師が1度書いた診断書を直す事は至難の業です。どんなに後遺障害に詳しい行政書士であっても、「どこで検査できるか」「どの病院に通うべきか」、地域の医療情報に暗く、必要な検査ができる病院に誘致できなければ、その知識は絵に書いた餅になります。実動なく、机に座って被害者さんに指示するだけ・・これで解決できる簡単な事案なら苦労はしませんが・・。
どんな優秀な弁護士でも、医師が1度書いた診断書を直す事は至難の業です。どんなに後遺障害に詳しい行政書士であっても、「どこで検査できるか」「どの病院に通うべきか」、地域の医療情報に暗く、必要な検査ができる病院に誘致できなければ、その知識は絵に書いた餅になります。実動なく、机に座って被害者さんに指示するだけ・・これで解決できる簡単な事案なら苦労はしませんが・・。


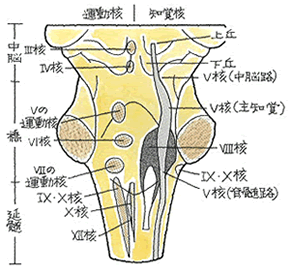
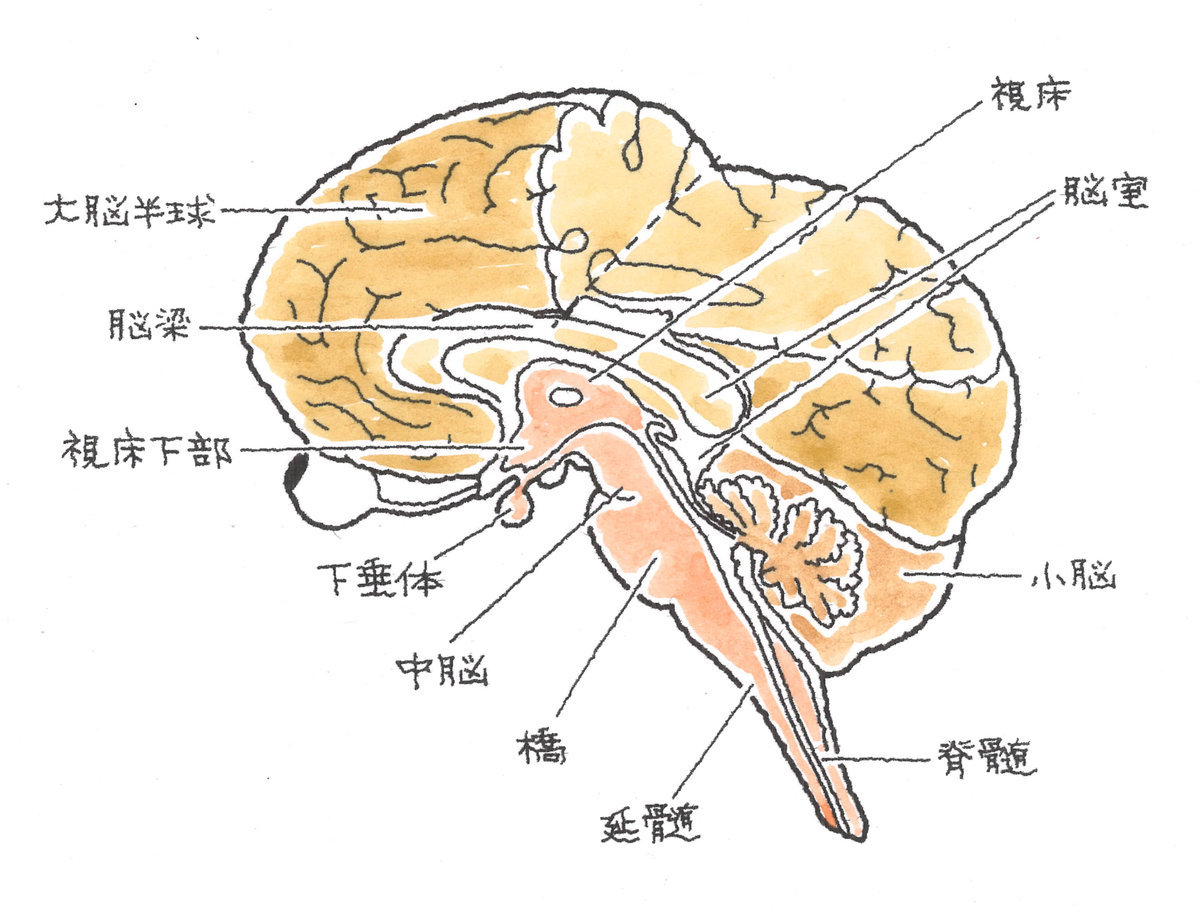 ←脳全体
←脳全体
 毎回、救急救命のシーンで興味深いシーンの連続です。また、平素から業務の中で出てくる専門用語が満載です。私達はメディカルコーディネーターとして、毎日のように病院にお伺いしていますが、それは事故受傷からしばらく経ってからとなります。受傷直後の処置などは診療報酬明細書で確認するに留まります。記録された処置は、後の障害の立証に必要な情報となりますが、イメージの鮮明度は決して高いものではありません。やはり、書面からの知識は限界があります。言葉の意味は知っていても、実際にその場面を見る事はほとんどないのです。その点、ドラマでの実写の描写は大変参考になります。
毎回、救急救命のシーンで興味深いシーンの連続です。また、平素から業務の中で出てくる専門用語が満載です。私達はメディカルコーディネーターとして、毎日のように病院にお伺いしていますが、それは事故受傷からしばらく経ってからとなります。受傷直後の処置などは診療報酬明細書で確認するに留まります。記録された処置は、後の障害の立証に必要な情報となりますが、イメージの鮮明度は決して高いものではありません。やはり、書面からの知識は限界があります。言葉の意味は知っていても、実際にその場面を見る事はほとんどないのです。その点、ドラマでの実写の描写は大変参考になります。 それと、患者が救急搬送される過程で毎度のセリフ、「JCSは2桁です!」「GCSは6!」などがあります。これは、意識障害のレベルをあらわすものです。後に高次脳機能障害の立証の場面では、大変に重要な記録となります。いずれ、ドラマで象徴的なシーンがくると思いますので、その機会に解説します。
それと、患者が救急搬送される過程で毎度のセリフ、「JCSは2桁です!」「GCSは6!」などがあります。これは、意識障害のレベルをあらわすものです。後に高次脳機能障害の立証の場面では、大変に重要な記録となります。いずれ、ドラマで象徴的なシーンがくると思いますので、その機会に解説します。
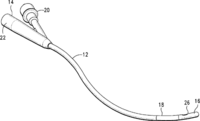 ② 尿路拡張 ⇒ 糸状ブジー
② 尿路拡張 ⇒ 糸状ブジー

 ← 測定用の専用便座
← 測定用の専用便座 脊髄損傷では多くの場合、排尿障害を発症します。
脊髄損傷では多くの場合、排尿障害を発症します。 佐藤も困った・・
先日、依頼者から「たった今、労災の面談に行ってきたのですが、顧問医の先生が手術した方がいいかもしれないから、一度診てもらってから労災の後遺障害申請をすべきではないか?と言われました。」と連絡がありました。つまり、労災・顧問医の後遺障害診断となるはずが、医師の判断で順延されてしまいました。後日、労災の担当者に電話をして確認したところ、担当者もこのような経験はなく、顧問医の独断であることが判明しました。
佐藤も困った・・
先日、依頼者から「たった今、労災の面談に行ってきたのですが、顧問医の先生が手術した方がいいかもしれないから、一度診てもらってから労災の後遺障害申請をすべきではないか?と言われました。」と連絡がありました。つまり、労災・顧問医の後遺障害診断となるはずが、医師の判断で順延されてしまいました。後日、労災の担当者に電話をして確認したところ、担当者もこのような経験はなく、顧問医の独断であることが判明しました。 また後日、同行したのですが、その日はあいにく院長先生が休診だったため、副院長先生の診察を受けることになりました。副院長先生は院長先生のご子息で、診断書等も全て副院長先生が記載しているとのことでした。面談のために入室しましたところ、「後遺障害申請にこのような業者を入れるのは間違っている。」と私を無視して依頼者の説得を始めたのです。「診断書は本人から受け取るから、記載が終わったら保険会社に提出すればいいんだよ。こういう業者は書類を横流ししているだけで、仕事は一切しないよ。そのためにお金を払うのは馬鹿馬鹿しいでしょ?」というように10分間お話は止まりませんでした。親子二代、偏見とは言い過ぎかもしれませんが、極端な主義者です。
地域性なのかこの病院だけなのか分かりませんが、これほどまでに業者を嫌う医師も珍しいです。過去に行政書士との間になにかあったのでしょうか。きっとなにかあったのでしょう。確かに、この医師の説明のような行政書士も存在しますので・・。
交通事故では、加害者側の保険会社が医療調査を行い、打切りや症状の重さについて医療調査を行うことが一般的です。後遺障害の評価も自賠責保険が行います。しかし、本来、その作業が望まれるのは被害者側なのです。被害者はケガの苦しみに耐え、解決までの事務をたった一人で戦っています。もちろん、ずべての被害者さんに病院同行や立証作業が必要とは言いません。しかし、一定数は適切なフォローが必要であり、残念ながら本件の医師が言うように、医師任せ・保険会社任せで、常に、自動的に、間違いのない障害認定が下るわけではありません。
被害者側の病院同行、医師面談、医療調査という作業が一般的に及ぶのは、まだまだ先になりそうです。被害者側からの医療調査の重要性を、これからも地道に広めていければと思っております。
また後日、同行したのですが、その日はあいにく院長先生が休診だったため、副院長先生の診察を受けることになりました。副院長先生は院長先生のご子息で、診断書等も全て副院長先生が記載しているとのことでした。面談のために入室しましたところ、「後遺障害申請にこのような業者を入れるのは間違っている。」と私を無視して依頼者の説得を始めたのです。「診断書は本人から受け取るから、記載が終わったら保険会社に提出すればいいんだよ。こういう業者は書類を横流ししているだけで、仕事は一切しないよ。そのためにお金を払うのは馬鹿馬鹿しいでしょ?」というように10分間お話は止まりませんでした。親子二代、偏見とは言い過ぎかもしれませんが、極端な主義者です。
地域性なのかこの病院だけなのか分かりませんが、これほどまでに業者を嫌う医師も珍しいです。過去に行政書士との間になにかあったのでしょうか。きっとなにかあったのでしょう。確かに、この医師の説明のような行政書士も存在しますので・・。
交通事故では、加害者側の保険会社が医療調査を行い、打切りや症状の重さについて医療調査を行うことが一般的です。後遺障害の評価も自賠責保険が行います。しかし、本来、その作業が望まれるのは被害者側なのです。被害者はケガの苦しみに耐え、解決までの事務をたった一人で戦っています。もちろん、ずべての被害者さんに病院同行や立証作業が必要とは言いません。しかし、一定数は適切なフォローが必要であり、残念ながら本件の医師が言うように、医師任せ・保険会社任せで、常に、自動的に、間違いのない障害認定が下るわけではありません。
被害者側の病院同行、医師面談、医療調査という作業が一般的に及ぶのは、まだまだ先になりそうです。被害者側からの医療調査の重要性を、これからも地道に広めていければと思っております。
 続きを読む »
続きを読む » 続きを読む »
続きを読む » 3、医師が書いていない?
3、医師が書いていない?

 続きを読む »
続きを読む »