(1)病態と治療
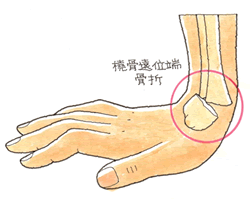 コーレス骨折・スミス骨折は、橈骨遠位端骨折のことです。橈骨は上腕2本の骨の親指側の骨です。遠位端とは、その手関節に近い部分のことです。大まかにいえば橈骨遠位端骨折ですが、その折れた方向によって、それぞれ名前が付けられています。医師によって診断名にバラつきがあります。印象では、コーレス・スミスのように折れ方がはっきりしていない場合、橈骨遠位端骨折と付けているようです。
コーレス骨折・スミス骨折は、橈骨遠位端骨折のことです。橈骨は上腕2本の骨の親指側の骨です。遠位端とは、その手関節に近い部分のことです。大まかにいえば橈骨遠位端骨折ですが、その折れた方向によって、それぞれ名前が付けられています。医師によって診断名にバラつきがあります。印象では、コーレス・スミスのように折れ方がはっきりしていない場合、橈骨遠位端骨折と付けているようです。
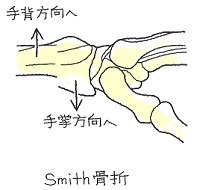
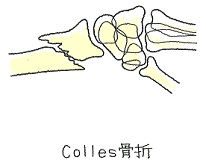 手の甲側に折れた=コーレス骨折
手の甲側に折れた=コーレス骨折
 続きを読む »
続きを読む »

(1)病態と治療
 コーレス骨折・スミス骨折は、橈骨遠位端骨折のことです。橈骨は上腕2本の骨の親指側の骨です。遠位端とは、その手関節に近い部分のことです。大まかにいえば橈骨遠位端骨折ですが、その折れた方向によって、それぞれ名前が付けられています。医師によって診断名にバラつきがあります。印象では、コーレス・スミスのように折れ方がはっきりしていない場合、橈骨遠位端骨折と付けているようです。
コーレス骨折・スミス骨折は、橈骨遠位端骨折のことです。橈骨は上腕2本の骨の親指側の骨です。遠位端とは、その手関節に近い部分のことです。大まかにいえば橈骨遠位端骨折ですが、その折れた方向によって、それぞれ名前が付けられています。医師によって診断名にバラつきがあります。印象では、コーレス・スミスのように折れ方がはっきりしていない場合、橈骨遠位端骨折と付けているようです。
 手の甲側に折れた=コーレス骨折
手の甲側に折れた=コーレス骨折
 続きを読む »
続きを読む »
先月のセミナーからのテーマです。地方で活躍している保険代理店さん向けの内容です。題目は「弁護士の選び方」です。60人を超える弁護士と仕事をしてきた経験から語りました。
Zoomなど、通信手段が発達した現在、依頼者様との距離感はぐっと縮まった感があります。地元の先生を第一に考えることも捨てがたいと思いますが、弁護士を探す範囲を広げてはいかがでしょうかとの提案をしました。以下、レジュメから抜粋します。

日弁連設立当初の弁護士人口は5,800人、その後増加し、2024年9月1日現在で45,694人となっています。2001年の司法制度改革の影響から、この20年で2倍以上に急増しています。その内、東京都の弁護士は22,655人ですから、日本の弁護士のおよそ半分が東京にいることになります。
この統計から、専門性の高い弁護士は、東京に多く存在し、HPも豊富ですから選びやすいと言えます。もちろん、地域の法律事務所の存在こそ地元を支える、無くてはならないものです。ただし、地元先生は、ある分野に専門特化するより、幅広く地域の依頼・事件に当たる必要があります。何でも屋にならざるを得ない環境と言えます。一方、東京の弁護士は飽和気味、特徴のない何でも屋は埋もれてしまう傾向です。東京の弁護士は1~2つの分野に造詣深く、専門特化した事務所が切磋琢磨の状態なのです。
秋葉事務所でも、この数年、神奈川、埼玉、千葉、茨城、栃木、群馬のような通勤圏はもちろん、山梨、静岡、長野、福島を超えて、全国から普通にご相談・ご依頼があります。弁護士を探している被害者さんも、相談内容によっては選択を広げる必要があります。例えば、地元の先生に頼みづらい相続や家族問題、その代表的な案件は離婚です。これも、奥様からの希望の多くは「女性弁護士」です。理由はよくわかります。地場産業や地元企業と戦う場合も、地元の弁護士より、完全なよそ者の方がやりやすいことが多いのです。もちろん、交通事故においても、弁護士の力量に差が出る案件が少なくありません。 求められる代理店の理想像は、事故や悩み事の中継センターです。各種の専門家のネットワークが、直ちに顧客様の利益につながるはずです。多くの専門家を確保することが代理店様の実力であり、持続的なテーマと思います。
一つは、交通事故治療に関して何度もお世話になっていた院です。いつも混んでいる院ですが、先生がお一人で診察をしているので、大変だなぁと思っていたところです。閉院まで通っていた秋葉事務所の依頼者さんも、急遽、転院となりました。
もう一つは同行したことがない院です。現在の依頼者さんが一時期通っていたので、後遺障害申請にてその院のレントゲンが必要なのですが・・電話がつながりません。外見も完全に閉院したそうです。どうしよう・・。
 10月だと言うのに、気温30度超えの片浜駅。過疎化の波は病院にも・・・。
10月だと言うのに、気温30度超えの片浜駅。過疎化の波は病院にも・・・。
都心では古い施設はどんどん無くなっています。昔ながらの銭湯はもちろん、大型化したスーパー銭湯も巨大資本のプロデュースした施設が優勢です。旧いものは廃れ、流行りの美麗な施設に入れ替わっていくものです。
地方都市では、まだ昭和の香がする施設は健在です。今回の飯田出張に選んだのは、そんなスーパー銭湯+ホテルが合体したものでした。昭和っぽさで言えば、宴会場も充実しています。毎度、ビジネスホテルのカラッカラに乾燥した空気や、部屋の半分を占めるベッドに辟易していますが、この施設は和室なのです。同じ1泊5~6千円を支払うなら、断然、和室に軍配です。

その名も地名から名づけられたようで「砂払温泉」。↑ 見た目も激渋の威容です。温泉を名乗るも、温泉法に定める温泉ではないと思います。法整備のない昔から温泉を名乗っているのかと思います。
この日は、東京から4時間余りバスに揺られて飯田駅に到着です。駅からおよそ1kmなので、てくてく歩きましたが、折悪く急な土砂降りに見舞われ、部屋に入るなりシャツとズボンを絞って干すことに。そのまま、浴衣を羽織ってお風呂へドボン。日曜日でしたが、浴室は混雑もなく、のんびり浸かることができました。夕食は近所の町中華で済ませました。
次回の宿泊はどこにするか・・目ぼしい宿が見つからなければ、またここにしようと思います。
 重要な事です!
重要な事です!
通勤中や業務中に交通事故にあった場合、相手方への請求に加え、労災への給付申請が可能なことはみなさんご存じかと思いますが、本来であれば双方から満額(逸失利益や休業損害など重複するものは控除されます)もらえるはずが、この知識が欠落したために労災の給付が満額もらえない!?といった可能性がございます。
今回は被害者の方が行使するものというより、これを知っている弁護士に任せないと損しますよ?という内容です。
例えば、通勤中にAさんは後続車に追突され、頚椎捻挫を負ったとしましょう。半年通院したが、症状が残存したため、自賠責保険に後遺障害申請をした結果、非該当という結果となり、弁護士さんに賠償交渉を依頼、示談になったとします。そのあと労災にも障害給付申請をしたところ、14級が認定されたとします。この場合、通常であれば、障害(補償)給付が56日分、障害特別支給金が8万円、障害特別一時金が56日分(ボーナスがある方のみ)をもらえますが、「ある一定の文言」が示談書になければ、障害(補償)給付がもらえなくなります。 なぜかというと、労災は示談を行う場合に下記説明をしているのです。 示談を行う場合について~東京労働局HPより抜粋~
なお、労災保険の受給権者である被災者等と第三者との間で被災者の有する全ての損害賠償についての示談(いわゆる全部示談)が、真正に(錯誤や脅迫などではなく両当事者の真意によること。)成立し、受給権者が示談額以外の損害賠償の請求権を放棄した場合、政府は、原則として示談成立後の労災保険の給付を行わないこととなっています。 解決方法としては、示談の際に「労災の給付については除く」や「今後も労災保険による補償を受ける」という文言を明記する必要があります。もちろん示談前に労災を取り切ってしまっても問題ありませんが、自賠責保険での等級>労災での等級となった場合には、賠償交渉で弁護士が不利になりますのでその点も注意が必要です。
何にせよ、適切な方法を知っている専門家を探していただくことが第一です。
本日は代理業協会のwebセミナーにて講師を拝命、2時間で2テーマを務めました。
第二部は「弁護士の選び方」などと、大仰なテーマでしたが、レジュメの作成段階でびっくりの統計を目にしました。それは、各県の弁護士数です。まず、以下の表をご覧下さい。 (弁護士会発表)
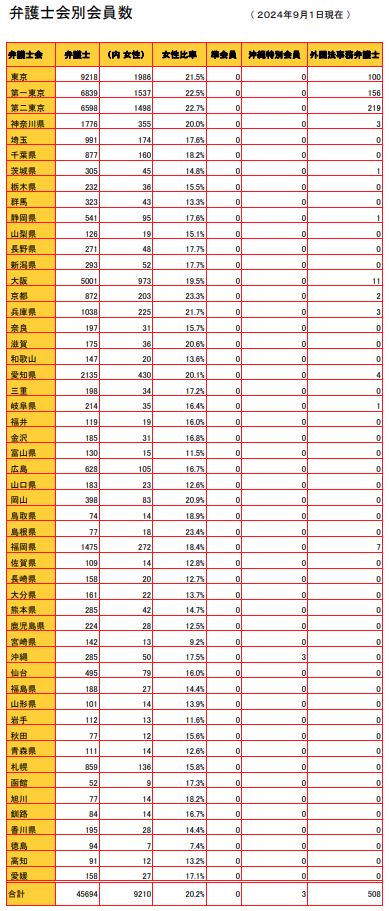 日弁連設立当初(1949年)の弁護士人口は、5,800人、その後増加し、2024年9月1日現在で、45,694人となっています。2001年の司法制度改革の影響から、この20年で2倍以上に急増しています。
日弁連設立当初(1949年)の弁護士人口は、5,800人、その後増加し、2024年9月1日現在で、45,694人となっています。2001年の司法制度改革の影響から、この20年で2倍以上に急増しています。
その内、東京都の弁護士は22,655人ですから、日本の弁護士のおよそ半分が東京にいることになります。
弊所でも病院同行の多い山梨県は・・たったの126人です。これでは地方の弁護士過疎も理解できます。
中央林間なら数度ありますが、病院同行先としては初めて降り立った町です。弊所では、この辺一帯をディープ神奈川と呼んでいます。 ↓ 改札から見下ろすホームは、まるでヨーロッパの駅舎のようでした。

駅を降りるとすぐショッピングアーケードとなる計画都市です。通常は駅ビルで展開するはずが、これは中々におしゃれです。早々にハロウィン仕様となっていました。
ガレアッジ骨折 = 橈骨骨折 + 尺骨の肘関節脱臼 (1)病態
橈骨骨幹部骨折に伴い、尺骨頭の背側に脱臼を生じたものをいいます。先に説明しているモンテジア骨折の逆バージョンです。
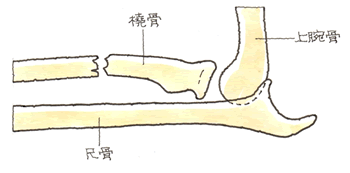
XPで「単なる腕(橈骨)の骨折」とされ、肘関節までXPを行わないと、尺骨頭の脱臼を見逃します。町の整形外科では、あり得る話です。また、血管や神経などの軟部組織が損傷しているときもあるので、MRI、神経学的検査、関節鏡検査、筋委縮検査も必要となります。 (2)治療
一昔前はギプス固定が主流でしたが、現在はプレート固定術が選択されます。整復が不十分では、回内・外運動に機能障害を残します。 (3)後遺障害のポイント
Ⅰ.
モンテジア骨折 = 尺骨骨折 + 橈骨の肘関節脱臼 (1)病態
尺骨骨幹部骨折と橈骨頭脱臼が同時に発生したものをモンテジア骨折と呼びます。事故直後は、尺骨骨折の痛みが強く、肘関節での橈骨頭脱臼が見逃されることが多いのです。
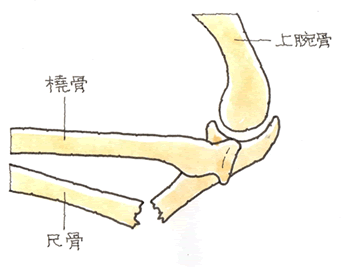 〇 Bado(バド)分類
〇 Bado(バド)分類
モンテジア骨折は脱臼の方向から3分類されます。Type4は橈骨の脱臼を伴った橈尺骨骨折ということになります。上のイラストはType2でしょか。
 続きを読む »
続きを読む »
ある2人の被害者さんが足首を骨折しました。それぞれ、後遺障害を申請しました。その結果は同じ12級ですが、12級7号(足首の可動域制限=機能障害)と12級13号(足首の痛み=神経症状)に分かれました。
 自賠責保険の保険金額は同じ224万円でしたが、その後の賠償交渉で、7号の人は追加で600万円獲得しました。一方、13号の方は400万円に留まりました。最終的な解決で、200万円もの差が生じました。両者の差はどこで生じたのでしょうか?
最初に答えを。
7号の方は、逸失利益が67歳まで計算され、その額は400万円に。
13号の方の逸失利益は10年間に留まり、その額は200万円に。
つまり、認定された等級が同じでも、その号によって逸失利益の喪失年数の相場が違うのです。
同じ等級でも、その〇号によって認定等級の優先があります。1.人工関節 2.機能障害 3.偽関節
自賠責保険の保険金額は同じ224万円でしたが、その後の賠償交渉で、7号の人は追加で600万円獲得しました。一方、13号の方は400万円に留まりました。最終的な解決で、200万円もの差が生じました。両者の差はどこで生じたのでしょうか?
最初に答えを。
7号の方は、逸失利益が67歳まで計算され、その額は400万円に。
13号の方の逸失利益は10年間に留まり、その額は200万円に。
つまり、認定された等級が同じでも、その号によって逸失利益の喪失年数の相場が違うのです。
同じ等級でも、その〇号によって認定等級の優先があります。1.人工関節 2.機能障害 3.偽関節
群馬ロードはそろそろ飽きてきたのですが、未湯であった群馬の老神温泉へ。聞くところによると、特徴のない湯だそうです。泉質からあまり触手が伸びなかったのですが、あるきっかけで訪問しました。
 沼津駅から車で40分ほど、山間部の静かな温泉街です。泉質は弱アルカリ性の単純泉と思います。旅館によって、成分が微妙に違うようです。ここでは、宿の露天風呂やお料理に力を入れているように思いました。
沼津駅から車で40分ほど、山間部の静かな温泉街です。泉質は弱アルカリ性の単純泉と思います。旅館によって、成分が微妙に違うようです。ここでは、宿の露天風呂やお料理に力を入れているように思いました。
宿泊客の多くは、公民館の朝市を目当てにしています。ここでは、お祭りに使う大蛇の張りぼてが保管してあります。50m位の長さですので、朝一を囲むようにぐるりと収まっていました。
 大谷選手、50-50達成祈願!
大谷選手、50-50達成祈願!
連日、日本人MLB選手(特に大谷翔平選手の活躍はすさまじい)が大活躍していますね。その中で、ダルビッシュ有選手や前田健太選手、大谷翔平選手など数々の名投手が受けたとされるトミージョン手術について記載してみたいと思います。おそらく交通事故でこの術式を受ける方はいらっしゃらないと思いますが(笑)
トミージョン手術とは、損傷した腱や靭帯を一旦切除し、健側や患側の長掌筋腱や膝蓋腱、下腿・臀部から正常な腱の一部を採取し、移植することで新たに靭帯を作るというものです。移植という言葉が合っているのかは分かりませんが、上腕骨と尺骨に穴をあけ、その穴に介して両端に圧をかけた状態で固定することによって、損傷した靭帯等の代わりになるようします。しかし、定着するまで、ある程度の時間がかかることから、長期的なリハビリをしなければなりません。
誤解を恐れずに言いますと、多くの交通事故でそう感じます。
連携弁護士と過失相殺、過失割合の交渉について、事前に打合せしますと、たいていは、「判例タイムスの割合通り」、「これ以上の修正要素はない」、「紛争センターや裁判で争っても、結果は同じになる」・・このような結論になってしまうのです。

弁護士は法律や判例に則って、論理的に交渉します。したがって、裁判上でも幅を利かせている「判例タイムス」の相場に拘束されてしまう傾向なのです。法律や理屈を超えた主張は出来ないのです。したがって、「相手と過失割合で対立しているので、弁護士を入れて何とかしてほしい」との相談があっても、多くは保険会社同士で詰めた過失割合を激変させることは難しいのです。近い将来、過失割合の算定は定型化が進み、その行きつく先はAIが担うのでは?と思う次第です。
もちろん、事故状態から双方の言い分に疑義があり、ドライブレコーダーを検証し、刑事記録を取り寄せ、あるいは交通鑑定に付すことによって、新しい事実が浮上すれば、弁護士に依頼する価値はあります。しかし、多くは、片方、又は両者が納得しない事で交渉が難航しているに過ぎません。
この場合、弁護士以上に威力を発揮するのは、代理店さんの強交渉です。代理店さんによっては、積極的に契約者さまの主張を代弁してくれます。その主張は、必ずしも道路交通法の規定に縛られません。例えば、「この交差点は私も良く通るが、左角の見通しが悪く、皆注意している。相手はまったく確認していない。その点、5%でも修正できないか」。「この事故状態で相場通りの20:80では、被害者が可哀そうでしょう。ご近所同士なので、これ以上争いは避けたい。なんとか相手に譲歩してもらえるよう言ってもらえないか」。
法律家ではない代理店さんの人情交渉、又は理屈抜きの強引さが功を奏する事があるのです。この点、弁護士費用があるからと言って弁護士に頼るより、話が早く、むしろ効果的と思います。
プロ代理店さんは、人の機微を知り、交渉力の高い人がおります。私見では、弁護士以上に過失交渉をうまく進めている、頼れる兄貴分なのです。代理店さんは、日夜、弁護士以上に交通事故の解決に尽力していると思います。ただし、強交渉もやり過ぎると、相手担当者から「非弁ですよ(※)」と言われますので、その点は上手く交渉する必要があります。 ※ 非弁護士行為・・・簡単に言いますと、誰かの代理で交渉ができるのは、弁護士だけ、それ以外が有償(有償に準ずる)で代理交渉をしては、非弁護士行為となって違法となります。
橈骨・尺骨 骨幹部骨折 (とうこつ・しゃくこつ こつかんぶこっせつ)
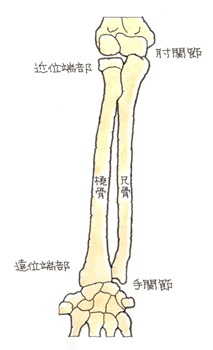
(1)病態
上腕骨は、1本の長管骨ですが、前腕骨は橈骨と尺骨の2本で構成されています。親指側にある骨を橈骨、小指側にある骨を尺骨と記憶しておくと便利です。交通事故では、直接、前腕を強打したり、飛ばされたりして手を地面についた際、前腕に捻れの力が加わり、橈骨および尺骨が骨折します。
捻れにより橈・尺骨が骨折を起こしたときは、骨折部位は異なりますが、外力により両骨が骨折を起こしたときは、両骨の骨折部位は同一部位となる傾向があります。下の写真は、橈・尺骨の両方が骨折しています。激痛と腫脹があり、前腕の中央部は大きく変形し、ブラブラになってしまっている状態です。
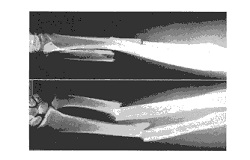
単純XP撮影で容易に診断が可能で、両骨の骨折では、かなり強い衝撃が外力として強制されており、大きな転位が認められるものがほとんどです。 (2)治療
昭和の時代、骨折の70~75%は徒手整復+ギプス固定による治療でした。尺骨や橈骨の骨幹部は、両端に比較すると最近では、AOプレートとスクリューによる固定が常識とされており、偽関節化が少なくなっています。AOプレートとスクリューによる固定が常識とされており、その進歩と執刀医の技術の向上から、偽関節化が少なくなっています。 (3)後遺障害のポイント Ⅰ.
橈骨頭・頚部骨折 (とうこっとう・けいぶこっせつ) (1)病態
肘関節周囲骨折では最も多い骨折であり、交通事故では、腕を真っ直ぐに伸ばしてバイクを運転中の事故受傷で発生しています。
この部位だけの骨折は稀で、多くで上腕骨内上顆骨折、尺骨近位端骨折、尺側側副靭帯損傷を合併します。 成人では骨頭骨折となり、小児では頚部骨折となることを特徴としています。
秋葉事務所では、あらゆる保険の申請業務を経験しています。その分野の専門性を自負するところです。自損事故保険の請求もいくつか経験していますが、その異議申立は初のケースでした。 自損事故保険について復習 👉 最後の砦 自損事故保険 人身傷害保険の普及で、あまり活躍の場がない自損事故保険ですが、たくさんの車両を持つ企業の団体保険や、個人のバイク保険では人身傷害まで入っていない契約も多く、相手のいない自爆事故の場合、見逃さず請求しなければなりません。
自損事故保険はよく知られていない保険の一つと思います。さらに、無保険車傷害保険と並び、保険会社がすっきり支払ってくれない保険の代表に思えます。秋葉事務所にたどり着けず、低等級に甘んじている被害者さんは多いと思います。
 自賠責保険と違って、任意保険の等級認定は信頼性に乏しく感じます。自社認定ですから、お手盛り感があるように思います。自賠責保険に諮問(何級になるか、質問する)して頂くよう、仕向けることが多くなります。
自賠責保険と違って、任意保険の等級認定は信頼性に乏しく感じます。自社認定ですから、お手盛り感があるように思います。自賠責保険に諮問(何級になるか、質問する)して頂くよう、仕向けることが多くなります。
【事案】
バイクで山道を走行中、ぬかるみで転倒したもの。その際、右手を突いて肩を痛めた。その痛みの異常から、総合病院で精査したところ、肩腱板損傷と診断された。
【問題点】
半年の治療を経て、バイクに付保されている自損事故保険に請求したところ、14級9号の回答となった。より細かい診断名は棘上筋断裂であり、14級は保険会社のお手盛り判断に感じた為、秋葉への相談となった。
【立証ポイント】
早速MRIを拝見したところ、棘上筋に新鮮な断裂を示す高信号がみられ、恐らく自賠責保険だったらこれを認めるだろうと思った。その決め手となる画像をピックアップし、的確な申立書を作成、再申請に臨んだ。
自賠責保険・調査事務所に諮問を掛けたようで、大変に待たされたが、想定通り12級13号に変更された。これにて保険金は100万円以上の増額となった。
自動車の衝突の際、シートベルトのテンションがかかり、人体をシートに保持します。それで、フロントガラスへぶつかることなく人体を守ります。一方、ベルトの締め付けから、胸に青あざが残ることがあります。また、女性に多いのですが、ベルトの締め付けで鎖骨や肋骨、胸骨が折れることもあります。
本例もベルトによる受傷と思いましたが、ご本人の説明ではエアバックは開かず、ハンドルに胸を強打したとのことです。本件の被害者さんは小柄の為、シートをかなり前方にしており、ハンドルと体の間がわずかだったことがその理由です。
胸骨自体は、亀裂骨折程度なら、保存療法で癒合を待つのみです。ただし、胸骨が折れるほどの衝撃から、胸部の痛み、軽い呼吸困難が続きました。14級が認定されてしかるべき案件でした。
 胸骨での認定は少ないものです
胸骨での認定は少ないものです
【事案】
業務で自動車を走行中、細いカーブにて対向車が目測を誤り、当方に寄ってきて正面衝突したもの。衝突角度からかエアバックは開かず、胸部をハンドルに打ち付け、胸骨の骨折となった。胸骨は保存療法とされたが、頚部・腰部を含め胸部の激痛からリハビリを継続することになった。 【問題点】
過失割合に争いがあり、相手損保は30(当方):70(相手)の主張。過失減額を考慮して労災治療とした。また、治療先の医師との関係が上手くいかず、医師から早期の打切りを宣告された。 【立証ポイント】
病院に同行して、再三病院側を説得した。なんとかリハビリを継続させ、6カ月目で自賠責、労災共に申請に漕ぎつけた。
結果、胸部、頚部、腰部にそれぞれ14級9号がついた。もちろん労災からも14級で特別給付8万円を確保、自車の保険からは特別給付金が支払われ、最終的には、弁護士の交渉で過失割合を10:90程に修正、追加で200万円余りを追加獲得した。
医師に嫌われると等級は取れません。つまり、200万円を失うところだったのです。東京からわざわざ病院同行する意味があるのです。
終わりを見せない夏が続きますが、近時の頚椎捻挫・認定をUPしました。 それぞれ、簡単にはいかないもの、認定までのドラマがあります。
やはり、人体の破壊が明らかな骨折があれば、痛み等の症状は容易に信用されます。しかし、骨折等がない打撲や捻挫程度で痛みが何か月も何年も続く・・・信用してもらうのは大変なのです。

 骨が折れないと、私達の骨が折れます。
14級9号:頚椎捻挫(60代女性・埼玉県)
非該当⇒14級9号:頚椎捻挫(40代女性・山梨県)
続きを読む »
骨が折れないと、私達の骨が折れます。
14級9号:頚椎捻挫(60代女性・埼玉県)
非該当⇒14級9号:頚椎捻挫(40代女性・山梨県)
続きを読む »
肘内側側副靱帯損傷 (ひじないそくそくふくじんたいそんしょう) (1)病態
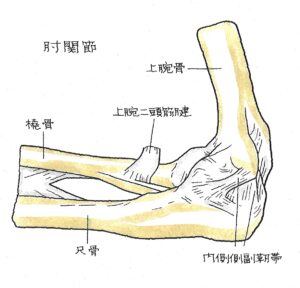
肘関節は、上腕と前腕を連結しており、上腕骨、橈骨、尺骨の3本の骨で構成されています。前腕部の内側、小指側に尺骨、外側、親指側に位置するのが橈骨です。肘関節の両側には、肘関節が横方向に曲がらないように制御している側副靭帯があります。内側側副靱帯は、上腕骨と前腕の内側にある尺骨を、外側側副靱帯は、上腕骨と前腕の外側にある橈骨をそれぞれ連結しています。
交通事故では、自転車、バイクからの転落で手をついたときの衝撃が肘に作用して、内側側副靱帯を損傷しており、肘関節脱臼に伴うものと単独損傷の2種類があります。内側側副靭帯損傷の症状は、受傷直後から肘の激痛と腫れが出現し、激痛のため、肘関節を動かすことができなくなります。
上腕骨内側上顆の下端に圧痛が認められ、外反位で疼痛が増強し、不安定性が認められます。XPでは判別が難しく、MRI、エコー検査で確定診断がなされています。 (2)治療
治療は、2、3週間ギプス固定が行われ、その後は、ギプスをカットし、リハビリ運動が始まります。外側側副靭帯損傷は、肘関節の脱臼に伴うものがほとんどですが、受傷後、時間が経過してから、肘の引っかかり感、外れそうになる感じ等が問題となります。
後外側回旋不安定テストを行い、肘が外れそうな感じ、クリック音を調べます。小児の上腕骨外側上顆剥離骨折を伴う外側側副靭帯損傷では、骨片の整復固定術が必要です。
陳旧性の外側側副靭帯損傷に対しては、靭帯再建術が実施されています。内側側副靭帯損傷は、野球の投球動作の反復によっても生じます。ボールを投げるとき、特に加速をつけるときは、肘の内側を伸ばす不自然な動作を行います。それに伴って、内側々副靱帯は引き伸ばされることになります。投球動作の反復により、内側々副靱帯は引き伸ばされ続け、肘に対する負担が大きくなり、側副靱帯が部分断裂するのです。ピッチャーにとっての職業病と言えます。 ◆ トミー・ジョン手術とは?
大谷選手やダルビッシュ選手が実施したことで、日本でも有名な術式になっています。1974年、フランク・ジョーブ博士が、ドジャースのピッチャー、トミー・ジョン選手の内側側副靱帯の断裂に対して行った術式が、名前の由来です。この手術後、トミー・ジョン選手は、170勝し、年間20勝以上を2回、果たしました。現在、TJ術は、アメリカスポーツ医学研究所のジェームズ・アンドリュース医師が第一人者です。TJ術とは、部分断裂した内側側副靱帯を摘出し、長掌筋腱を移植する術式です。
長泉なめり駅は無人駅です。三島まで新幹線、そこからJRを乗り継ぎ、沼津~長泉なめりへ。御殿場線は1時間に1~2本の電車なので、三島からバス移動を計画しましたが、バス停でガーン、調べたバスはしばらく運休していました。仕方なくタクシーで長泉なめり駅まで移動、駅前で依頼者様の車に同乗、病院へ向かいました。
 病院ですが、院長先生は交通事故治療に造詣あり、合理的に神経学的所見を取っていきます。院長先生から看護師、窓口まで的確かつ、てきぱきとしていて、スムーズに進みました。お勧めの院となったのですが、東京からの交通は不便なのが痛い所です。
病院ですが、院長先生は交通事故治療に造詣あり、合理的に神経学的所見を取っていきます。院長先生から看護師、窓口まで的確かつ、てきぱきとしていて、スムーズに進みました。お勧めの院となったのですが、東京からの交通は不便なのが痛い所です。