病院との違いや、そもそも接骨院・整骨院(以後、接骨院とだけ表記)のかかり方について、誤解しがちと言うか、正しい知識が周知されていないように感じます。また、同じ治療機関でありながら、病院と仲が悪いように思います。双方の意見が耳に入ります。
病院「接骨院は画像を観ずに、施術するから・・どうかと思う」
接骨院「病院はレントゲン撮って、薬をだすだけ、これでは良くならない」
それぞれ、ごもっともな意見と思います。では、患者を前に双方敵対するだけ・・で良いのでしょうか。私は常々、こう考えています。
「連携治療」
やはり、症状の初期的な診断は医師がするべきです。長年の経験や勘で施術にあたる柔道整復師が多い中、それが正しいとしても、まずは、医師の診断を基に治療方針を検討すべきと思います。そして、徒手による筋肉の整復、過緊張の緩和などが効果的であると判断すれば、医師が接骨院・整骨院にコンサル(紹介)する流れこそ自然で、多くの患者にとって安心かと思います。実際、少ないながらそのように連携治療をしている病院⇔接骨院も存在します。また、整形外科内に、理学療法士だけではなく、柔道整復師を配置している院もあるのです。
接骨院の健保治療については明示されています。以下、協会けんぽのパンフレットから抜粋、「接骨院・整骨院のかかり方」について復習しましょう。赤字で私達の立場からコメントしました。
結局、患者第一ではない「大人の事情」が連携治療を阻んでいるのだと思います。どの業界も一緒ですね。
【1】健康保険の対象となる場合
急性などの外傷性の骨折・脱臼・打撲及び捻挫
※ 骨折、脱臼は応急処置を除き、医師の同意を得ることが必要です。
1、負傷の原因を正しく伝えましょう。
何が原因で負傷したのかをきちんと話しましょう。負傷が原因が明らかではない場合は健康保険の対象とはならない場合があります。
この書き方一つで、健保利用の可否が決まります。例えば、腰が長年痛い状態=慢性疼痛の治療はダメです。転んで痛めた場合はOKです。説明一つでどちらにでもできそうです。ちょっとグレーな部分ですが、明らかな虚偽説明を勧める柔道整復師がそこそこ存在しますので注意が必要です。本当は、五十肩(慢性です)なのに、「転んでぶつけた」ことにして健保治療すれば、その肩に保険金詐欺の片棒を担がされますよ。
2、療養費支給申請書の記載内容をよく確認しましょう
柔道整復師による施術(治療)を受けた際の費用について、健康保険への請求を柔道整復師へ委任する場合、療養費支給申請書の委任欄への署名が必要です。署名する際には、申請書に記載された負傷原因、負傷名、日数、金額をよく確認しましょう。
この申請書が健保の不正請求の温床になりえます。最近は減りましたが、チョイ悪感覚で、盛り盛りに部位を重ねた請求書を健保に提出する柔道整復師があまりにも多かったのです。健保や労災は厳しい目で監視するようになり、この数年、毎月多くの院の不正を摘発・処分しました。業界は体の不整を整復ではなく、請求の不正を整復したかのようです。
3、領収書をもらいましょう
続きを読む »


 相貌失認を取り上げたドラマ、映画はいくつかあるようです。注目はその映像化で、障害者からどのように観えているのか、色々と工夫しています。先のキムタクのドラマでは、奥さんや実子の顔を含め、人の顔がすべて仮面に見えていました。実際、このように見えているのかどうか、障害者じゃないと分からないでしょう。ラジエーションハウスでは、顔全体、顔の一部にもやもやしたモザイクをかける映像処理でした。これですと、人の区別や表情の読み取りが困難で、視聴者にとって、障害者の視点がわかり易かったと思います。
相貌失認を取り上げたドラマ、映画はいくつかあるようです。注目はその映像化で、障害者からどのように観えているのか、色々と工夫しています。先のキムタクのドラマでは、奥さんや実子の顔を含め、人の顔がすべて仮面に見えていました。実際、このように見えているのかどうか、障害者じゃないと分からないでしょう。ラジエーションハウスでは、顔全体、顔の一部にもやもやしたモザイクをかける映像処理でした。これですと、人の区別や表情の読み取りが困難で、視聴者にとって、障害者の視点がわかり易かったと思います。


 難聴には「感音性」、「伝音性」、「混合性」、「機能性」があり、後遺障害診断書では、「機能性」以外の3つしか記載がありません。機能性は心因性とも呼ばれ、詐病も疑われます。
難聴には「感音性」、「伝音性」、「混合性」、「機能性」があり、後遺障害診断書では、「機能性」以外の3つしか記載がありません。機能性は心因性とも呼ばれ、詐病も疑われます。
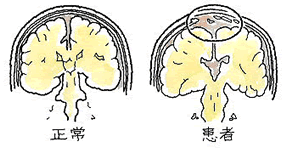
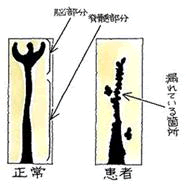
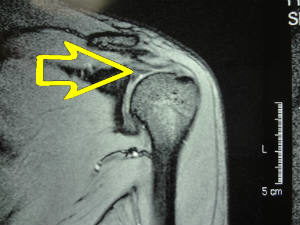 ←関節唇(MRI・T1冠状断)
←関節唇(MRI・T1冠状断)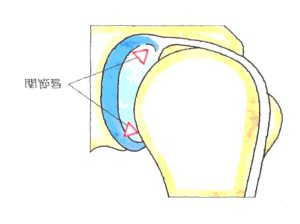 続きを読む »
続きを読む » 行書だもの(by ゆうじ)
行書だもの(by ゆうじ)
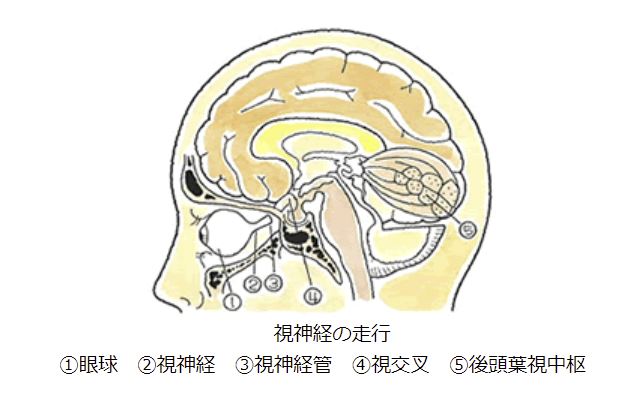 続きを読む »
続きを読む »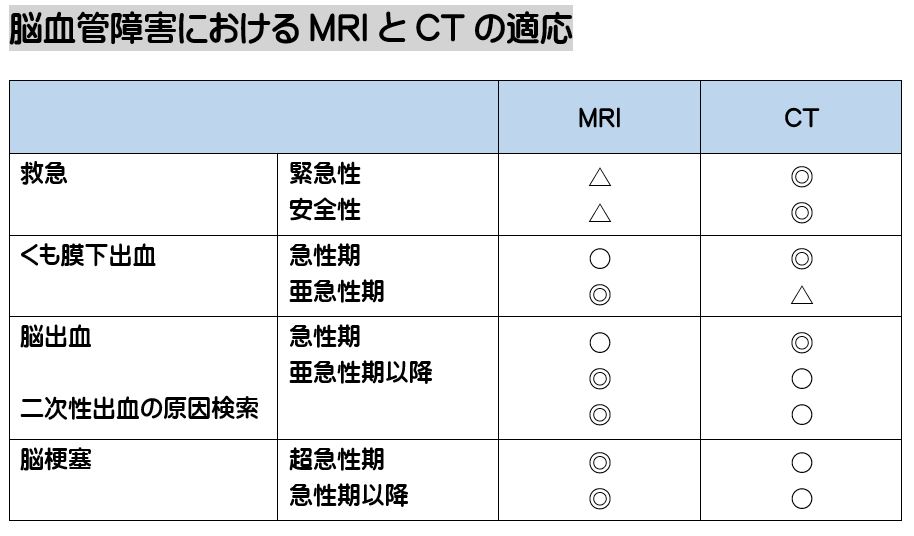 (井田 正博 先生 他:脳血管障害 日本医師会雑誌2018:137(5)957-962より改変)
(井田 正博 先生 他:脳血管障害 日本医師会雑誌2018:137(5)957-962より改変)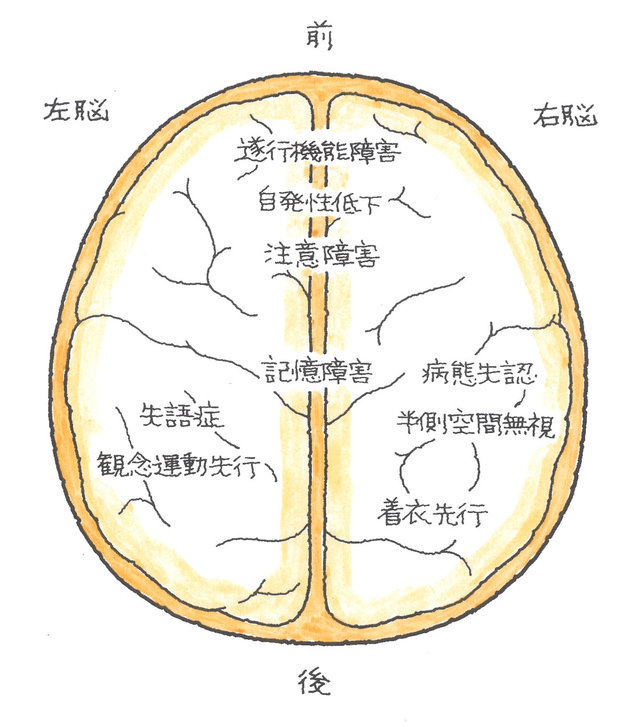 2、立体的に病巣範囲が構成できるか?
2、立体的に病巣範囲が構成できるか?
 長野の案件も連勝中です!
長野の案件も連勝中です!
 「詐病者」は交通事故業界全体で排除しなければなりません。秋葉事務所は全ての被害者をサポートする訳ではなく、助けるべき被害者をサポートしております。
「詐病者」は交通事故業界全体で排除しなければなりません。秋葉事務所は全ての被害者をサポートする訳ではなく、助けるべき被害者をサポートしております。
 このような被害者さんは、痛みの継続をもって、後遺障害14級9号「局部に神経症状を残すもの」の認定を受け、その賠償金を得て、長期間の治療・リハビリに備えるべきと思います。この程度(と言っても200万円~)で手を打つべきなのです。治らないからと言って、いつまでも保険会社と戦争すべきではありません。この解決の流れを作ることが私達の仕事でもあります。
もう一つのケースは、事故受傷を契機に頚部や肩の痛みは当然として、肩にそれ程のダメージがないであろう受傷状況から、「どんどん肩が挙がらなくなった」人です。先の説明、神経症状の一環とも思えず、いわゆる四十肩・五十肩、老化による自然な肩関節周囲炎の症状そのままです。この場合、事故受傷により、その衝撃から発症してしまう不幸なケースもあれば、実は事故前から不調だった、あるいは事故後から拘縮が進むケースですから、ケガと言うより年齢変性・運動不足による疾病に近づきます。事故との因果関係について、保険会社は当然に否定します。肝心の医師も判断に困ります。それがわかるほど、現代の医学は進歩していません。そして、賠償問題に関わりたくないので、患者と距離を置きます(逃げ出します)。
このような被害者さんは、痛みの継続をもって、後遺障害14級9号「局部に神経症状を残すもの」の認定を受け、その賠償金を得て、長期間の治療・リハビリに備えるべきと思います。この程度(と言っても200万円~)で手を打つべきなのです。治らないからと言って、いつまでも保険会社と戦争すべきではありません。この解決の流れを作ることが私達の仕事でもあります。
もう一つのケースは、事故受傷を契機に頚部や肩の痛みは当然として、肩にそれ程のダメージがないであろう受傷状況から、「どんどん肩が挙がらなくなった」人です。先の説明、神経症状の一環とも思えず、いわゆる四十肩・五十肩、老化による自然な肩関節周囲炎の症状そのままです。この場合、事故受傷により、その衝撃から発症してしまう不幸なケースもあれば、実は事故前から不調だった、あるいは事故後から拘縮が進むケースですから、ケガと言うより年齢変性・運動不足による疾病に近づきます。事故との因果関係について、保険会社は当然に否定します。肝心の医師も判断に困ります。それがわかるほど、現代の医学は進歩していません。そして、賠償問題に関わりたくないので、患者と距離を置きます(逃げ出します)。 独り歩きを始めた診断名(診断書)ですが、賠償問題で保険会社と争う段階になれば、「肩腱板断裂」→「肩腱板不全断裂」→「肩腱板損傷の疑い」と、だんだん自信喪失、薄まっていきます。本来、慎重な医師であれば、予想的な診断名を口にしません。肩関節の専門医にコンサル(紹介)します。その専門医も安易に断定しません。問診・徒手検査を経て、MRIやエコー検査の画像を基に丁寧に診断を下します。そして、たいてい「年齢変性による肩関節の拘縮ですね」となりますが。
このように、中高年にとって、事故外傷と(年齢変性による)諸症状の切り分けこそ、交通事故解決の宿命と思います。私達は日夜、被害者さん・保険会社・医師の3者の交通整理をしているようなものです。
かく言う、私も肩の痛みに悩まされています。私には無縁と思っていた(根拠のない自信)五十肩になったのでしょうか? この件はまた、後日レポートしたいと思います。
独り歩きを始めた診断名(診断書)ですが、賠償問題で保険会社と争う段階になれば、「肩腱板断裂」→「肩腱板不全断裂」→「肩腱板損傷の疑い」と、だんだん自信喪失、薄まっていきます。本来、慎重な医師であれば、予想的な診断名を口にしません。肩関節の専門医にコンサル(紹介)します。その専門医も安易に断定しません。問診・徒手検査を経て、MRIやエコー検査の画像を基に丁寧に診断を下します。そして、たいてい「年齢変性による肩関節の拘縮ですね」となりますが。
このように、中高年にとって、事故外傷と(年齢変性による)諸症状の切り分けこそ、交通事故解決の宿命と思います。私達は日夜、被害者さん・保険会社・医師の3者の交通整理をしているようなものです。
かく言う、私も肩の痛みに悩まされています。私には無縁と思っていた(根拠のない自信)五十肩になったのでしょうか? この件はまた、後日レポートしたいと思います。
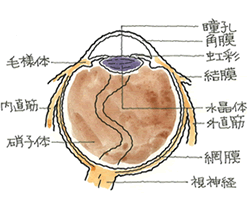 ※
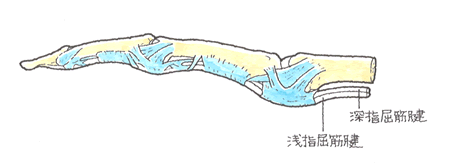
※ 
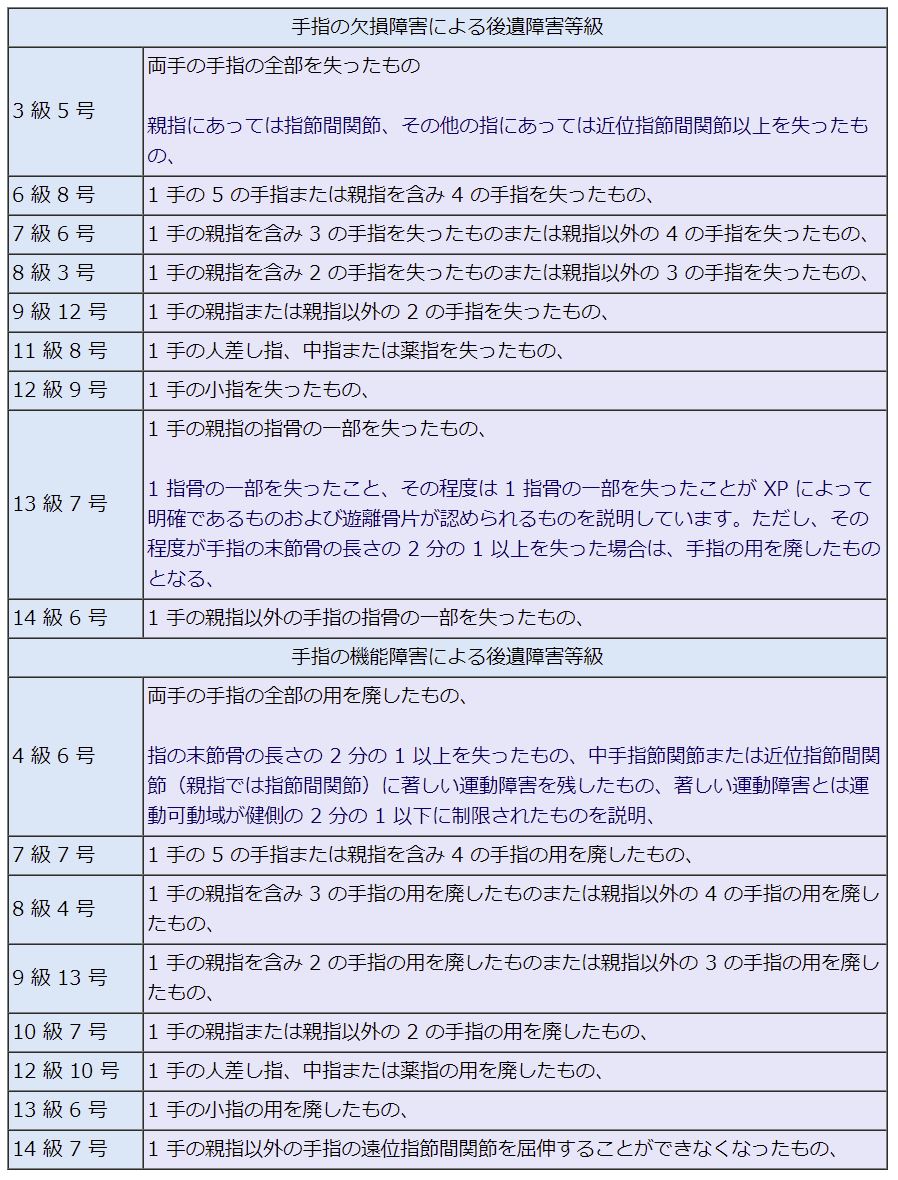 【1】 DIP関節における機能障害の等級認定は?
【1】 DIP関節における機能障害の等級認定は?