近時、内臓損傷の相談が続きましたので、少し特集します。(内容はメディックノート様より引用)
そもそも、交通事故外傷でも内臓損傷による後遺障害は数が少なく、なかなか経験値が積めないものです。 時折入る相談者さまも、どのHPでも医学的知識に留まり、交通事故外傷に詳しいと言う弁護士や行政書士、その他に聞いても「わかりません」との回答ばかりで嘆いているそうです。医学的解説はネットや文献に頼れますが、実際の申請・認定の経験はどこも乏しいものです。交通事故や労災事故において、被害者さんが本当に知りたい情報は医療と賠償・補償をつなぐ実務だと思います。私達も少ないケースから、確実に学ぶ機会を得ていきたいと思います。
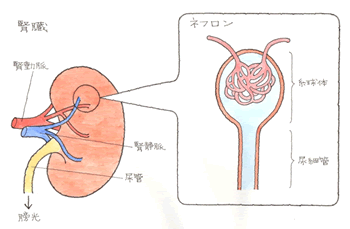
1、、腎臓損傷とは?
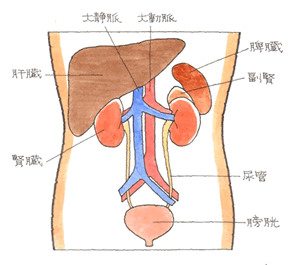
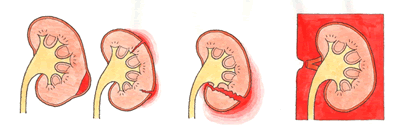
事故やスポーツで腹部に強い外力が加わり、腎臓が傷ついてしまうこととです。腎外傷とも呼ばれることもあります。腎臓損傷(腎外傷)の程度は、以下に示すJAST分類を用いて評価されます。( )内の数字は、それぞれの頻度を示しています。
I型:被膜下損傷(47%)
腎臓を覆う膜(被膜)が保たれていて、その内側だけに出血がある場合。
II型:表在性損傷(22%)
被膜の外側に出血を認めるも、腎臓の表面(腎皮質)に損傷が留まる場合。
III型:深在性損傷(25%)
腎臓の深部(腎髄質)に損傷が及ぶ場合、あるいは腎臓が離断(粉砕)されている場合。
このほか、腎臓を栄養する主たる血管(腎茎部)に損傷がある場合にはPVと表記され、より重症と判断されます(6%)。
2、原因
日本における腎臓損傷(腎外傷)の原因としては、交通事故がもっとも多く、次に転倒や転落、スポーツが続きます。海外のデータでは、青少年のスポーツ由来の腎外傷は1年で100万人あたり6.9件で、とくにスキー・スノーボード・サイクリングによるものの頻度が高いという報告もあります。我が国の腎外傷の特徴としては打撲(強くぶつけること)による鈍的外傷がほとんどであり、刺創・切創・銃創などによる外傷(穿通性外傷)は、全体の数パーセントと少ないです。
3、症状
背部痛(腎臓がある部位の痛み)と出血が主な症状であり、特に肉眼的血尿(目で見てわかる血尿)は診断につながる重要な所見です。ただし、腎臓損傷があっても血尿が出現しないこともあり、血尿がないことで腎臓損傷を否定することはできません。一方、腎臓は周囲を脂肪と筋膜に覆われており、血液が広がるスペースがないため、鈍的外傷であれば、緊急手術を必要とするような大出血をきたすことはまれです。このほか、腎臓の周囲に尿が漏れることがあり(尿漏)、重症な細菌感染症(敗血症)をきたすことがあります。
4、検査・診断
肉眼的血尿がある場合、血圧が低くかつ尿検査で血尿を認める場合、他の腹部の臓器に損傷が疑われる場合、腎臓損傷を起こしやすい受傷パターンを認める場合に、腎臓損傷を疑った検査がなされます。腎臓損傷の診断には、造影剤を用いたCT検査(エックス線を使って身体の断面を撮影する検査)が有用です。これよって損傷の程度を把握することができ、治療方針の決定に役立ちます。
また、腎臓損傷を認めた場合、40〜57%に他の臓器の損傷が存在するといわれており、肝臓や脾臓の損傷、頭部や胸部の損傷、骨盤骨折や四肢の骨折などの検索が合わせて必要です。循環動態(血圧など)が安定せず、CTをはじめとする十分な検査が実施できない場合には、エコーを用いて体表から臓器周辺の液体貯留の有無や臓器損傷の確認を行うこと(FASTと呼ばれます)によって診断がなされることがあります。
5、治療
初期の段階では、主たる血管の損傷がなく、循環動態(血圧など)が安定していれば、多くの場合に自然軽快を期待します。先に示したJAST分類を当てはめると、I型(被膜下損傷)およびII型(表在性損傷)の大部分では、自然軽快を待つことが推奨されます。一方、III型(深在性損傷)では治療を必要とすることも多く、特に、CT検査で造影剤が血管から外に漏れ出ている所見を認める場合、時間とともに血腫(血液のかたまり)が拡大している場合には、動脈塞栓術(動脈に細い管を進めて出血点を詰めることで止血を得る治療)が行われます。
腎臓の主たる血管(腎茎部)に損傷がある場合には、開腹手術が検討されます。尿漏があり、かつ発熱や腹痛などの症状が続く場合には、ドレナージ(体表から腎周囲に管を挿入して漏れ出ている尿を抜く処置)も行われます。
続きを読む »
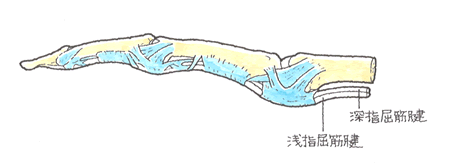 手の掌側にある屈筋腱が断裂すると、筋が収縮しても、その力が骨に伝達されないので、手指を曲げることができなくなります。切創や挫創による開放性損傷、創のない閉鎖性損傷、皮下断裂がありますが、圧倒的に前者です。屈筋腱の損傷では、同時に神経の断裂を伴うことが高頻度で、そんなときは、屈筋腱と神経の修復を同時に行うことになり、専門医が登場する領域です。
手の掌側にある屈筋腱が断裂すると、筋が収縮しても、その力が骨に伝達されないので、手指を曲げることができなくなります。切創や挫創による開放性損傷、創のない閉鎖性損傷、皮下断裂がありますが、圧倒的に前者です。屈筋腱の損傷では、同時に神経の断裂を伴うことが高頻度で、そんなときは、屈筋腱と神経の修復を同時に行うことになり、専門医が登場する領域です。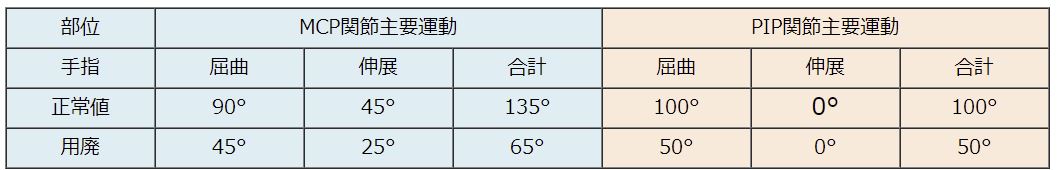


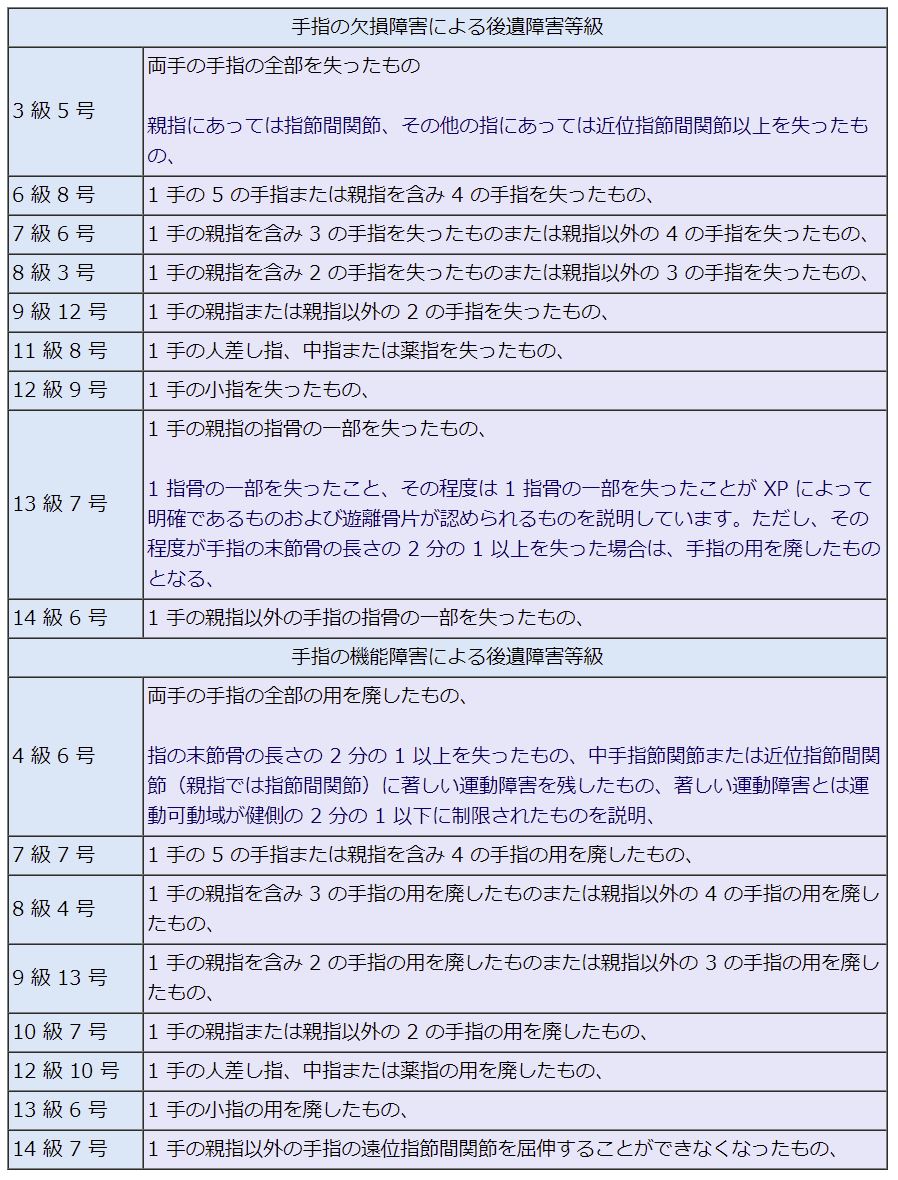 【1】 DIP関節における機能障害の等級認定は?
【1】 DIP関節における機能障害の等級認定は? 交通事故外傷の実に60%はむち打ちです。正式には、頚椎捻挫、外傷性頚部症候群、頚椎症などの診断名になります。これは、歩行中、自転車・バイク搭乗中でも頻発しますが、何と言っても代表的なケースは追突です。追突の衝撃によって、首が急激に前後に振られて痛めます。多くは、捻挫ですから、安静と消炎鎮痛処置を続ければ、痛みは軽減します。通常の捻挫であれば、後遺症などは残りません。しかし、頚椎は体幹部でも細く脆弱ながら、脊髄の神経を中心に、神経根~末梢神経など神経のターミナルです。これらに衝撃が加わると、しつこい神経症状を惹起することがあります。神経症状となれば、捻挫の腫れが引いても、上肢へのしびれ、頭痛、めまい、耳鳴り、不定愁訴、諸症状が長引く原因とされています。
交通事故外傷の実に60%はむち打ちです。正式には、頚椎捻挫、外傷性頚部症候群、頚椎症などの診断名になります。これは、歩行中、自転車・バイク搭乗中でも頻発しますが、何と言っても代表的なケースは追突です。追突の衝撃によって、首が急激に前後に振られて痛めます。多くは、捻挫ですから、安静と消炎鎮痛処置を続ければ、痛みは軽減します。通常の捻挫であれば、後遺症などは残りません。しかし、頚椎は体幹部でも細く脆弱ながら、脊髄の神経を中心に、神経根~末梢神経など神経のターミナルです。これらに衝撃が加わると、しつこい神経症状を惹起することがあります。神経症状となれば、捻挫の腫れが引いても、上肢へのしびれ、頭痛、めまい、耳鳴り、不定愁訴、諸症状が長引く原因とされています。
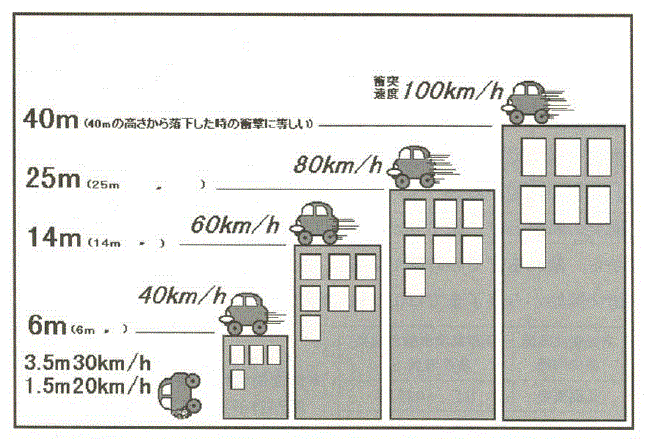
 しかし、保険会社はそれら目に見えない症状に、いつまでも耳を傾けてはくれません。打撲・捻挫の症状は、せいぜい3か月と基準しています。したがって、治療費支払いの延長には、単なる捻挫ではない神経症状を信じてもらうしかありません。それには、医師によるジャクソン・スパーリングテスト、腱反射など、またはMRI画像における神経圧迫所見など、他覚的所見を示さなければなりません。経験上、それらが明確であれば、自賠責の後遺障害認定にも有利に働きます。ところが、それら他覚的所見がほとんどみられない被害者さんが大多数なのです。つまり、本人が痛いと言っているだけで証拠がない。これが、交通事故外傷・むち打ちにおける最大の問題となるのです。
しかし、保険会社はそれら目に見えない症状に、いつまでも耳を傾けてはくれません。打撲・捻挫の症状は、せいぜい3か月と基準しています。したがって、治療費支払いの延長には、単なる捻挫ではない神経症状を信じてもらうしかありません。それには、医師によるジャクソン・スパーリングテスト、腱反射など、またはMRI画像における神経圧迫所見など、他覚的所見を示さなければなりません。経験上、それらが明確であれば、自賠責の後遺障害認定にも有利に働きます。ところが、それら他覚的所見がほとんどみられない被害者さんが大多数なのです。つまり、本人が痛いと言っているだけで証拠がない。これが、交通事故外傷・むち打ちにおける最大の問題となるのです。



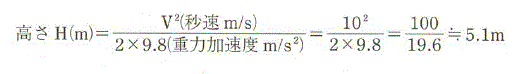

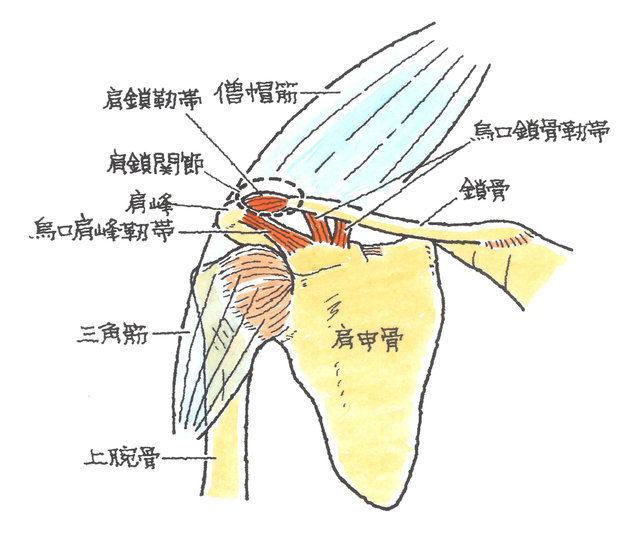 続きを読む »
続きを読む » 佐藤、今日はバッターです。
佐藤、今日はバッターです。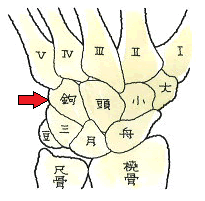
 そこで、性格変化の症状を必要になってくるのは、家族、特に同居している家族からの報告です。事故前と事故後の性格の違いを判断でき、さらに、医師や病院関係者、近所等の他人に対しては症状が出ないことがあるため、性格変化の症状を一番認識できるのは家族だけなのです。
高次脳機能障害によって性格が変わってしまった場合、これに対する治療方法は、投薬方法があげられますが、効き目は人によってバラバラです。また、投薬以外にできることはあまりありません。このことから、一部の医師は、性格変化について、日常生活に大きく影響しない場合は重く受け止めて頂けないことがあります。この点、性格変化が加齢等によるものであれば、やむを得ないこともあるかもしれません。
そこで、性格変化の症状を必要になってくるのは、家族、特に同居している家族からの報告です。事故前と事故後の性格の違いを判断でき、さらに、医師や病院関係者、近所等の他人に対しては症状が出ないことがあるため、性格変化の症状を一番認識できるのは家族だけなのです。
高次脳機能障害によって性格が変わってしまった場合、これに対する治療方法は、投薬方法があげられますが、効き目は人によってバラバラです。また、投薬以外にできることはあまりありません。このことから、一部の医師は、性格変化について、日常生活に大きく影響しない場合は重く受け止めて頂けないことがあります。この点、性格変化が加齢等によるものであれば、やむを得ないこともあるかもしれません。

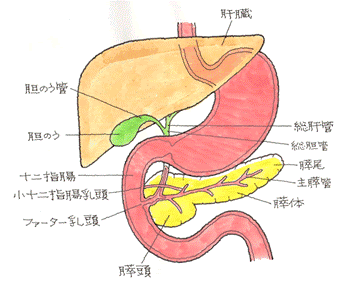
 (4)外分泌機能と内分泌機能の両方に障害が認められる場合
(4)外分泌機能と内分泌機能の両方に障害が認められる場合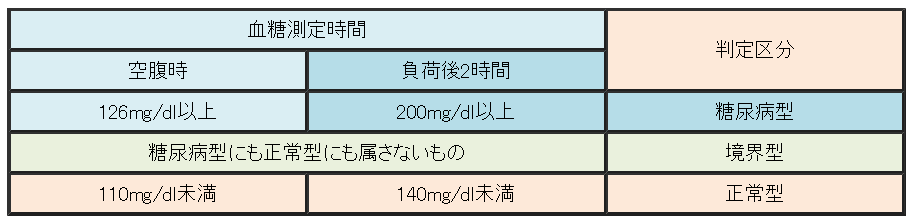 続きを読む »
続きを読む »