① 真性の腱板損傷:後遺障害10級レベルの立証
本件では可能性が極めて低いのですが、もし、事故受傷による棘上筋断裂であれば、肩の専門医の診断を乞います。肩関節の1/2制限など、本来、手術が適用される重度損傷です。
秋葉事務所が指定した専門医のもと、すでにMRI撮影済みでも再度3.0テスラMRI検査、あるいはエコー検査を重ね、専門医の診断(書)と検査所見を完備します。
それまで通院した小池クリニックの診断や、精度の低いMRIは、あくまで治療経過を辿るものとして補強的な医証へ下げます。そして、間違いのない10級、あるいは12級レベルの医証を固めてから弁護士につなぎます。
具体的には、専門医の診断書とMRI・エコー画像に、治療経過としての診断書・MRIを揃え、説得力のある受傷機転の説明を加え、可動域制限を裏付けるリハビリ記録、手術を検討するカルテの記述など、あらゆる証拠を収集します。これは、ある意味、審査側をも助ける作業になるはずです。
② 陳旧性の腱板損傷:現実的戦略と回復努力
被害者さんの受傷機転と直後の治療経緯から 、恐らく陳旧性の病変と予測できた場合。被害者さんのスポーツ歴、職歴を尋ね、確信を得たら、元々事故前から肩に変性があったと説明、枝野さんの理解を促します。
ここでもし本当に肩関節の可動域に2分の1制限があったとしても、10級を主張すれば詐病者扱いになる場合があるのです。
肩関節:外転80°の計測記録でも・・・最悪、「非該当」の結果が返ってきます。自賠責の怒りを買った結果です。可動域の数値通りに肩関節の障害とみてくれません。
そんな、無謀な申請は敬遠させます。先日の説明通り、自賠責の視点を知っているからです。受傷後の肩関節の痛みから、あまり動かさずにいた為に関節拘縮が進んだ場合であれば、専門医へお連れして、理学療法を工夫して継続、可動域の回復へ向かわせます。お金を取ることだけが秋葉事務所の仕事ではありません。
このように、被害者さんに現実的な等級認定・解決への理解と、回復への努力を促します。そして、次の③に進ませます。
③ 事故直後から肩の痛みが発症した場合・・後遺障害14級9号だけでも確保
陳旧性損傷や年齢変性であっても、事故以前は何ともなく、事故後から痛みを発症するケースもあります。これはムチウチに同じく、引き金論(元々あった損傷が事故を契機に痛みを発症)として、医学的に説明がつきます。事故の衝撃でインピンジメント症候群を発症したケースも数件、経験しています。簡単に言うと、歳をとって棘上筋等のささくれが肩関節を動きを邪魔し、場合によっては関節部に石灰化が起き、中高年のいわゆる四十肩・五十肩の症状となります。これは経年性の内在的な病変ですが、運悪く、事故を契機に痛みを発することがあります。これを、自賠責は「外傷性の肩関節周囲炎が惹起された」とギリ推測、14級だけは認定してくれました。この件は、歩行中に車にはねられて肩を強打したケースでした。自動車搭乗中にコツンと追突されてでは・・一笑に付されます。この手の多くは、「頚肩腕症候群」と言って、頚部神経症状由来の肩の痛みが多くを占めます。可動域制限については、痛みから余計動かさなくなることで、関節拘縮が進行するケースが多いようです。
したがって、外傷性肩関節周囲炎にしろ、頚肩腕症にしろ、真面目にリハビリを継続し、適当な時期に症状固定、先生に診断書の記載をお願いします。ここで、過度な可動域制限の数値などは敬遠させます。できるだけ、肩の可動域は自助努力で回復させるべきです。すると、症状・治療の一貫性から、神経症状の14級9号認定の余地を残します。ややグレーながら、症状の一貫性と信憑性があれば、自賠責も鬼ではありません。


 ② 症状
② 症状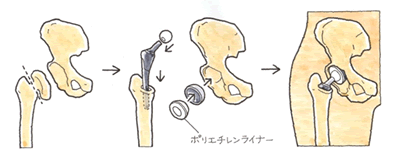 ④ 後遺障害のポイント
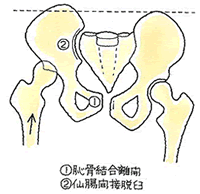
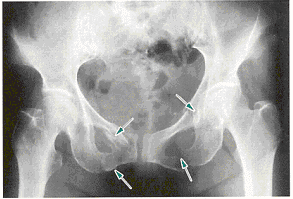
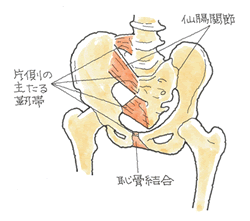
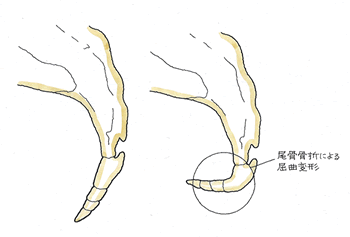
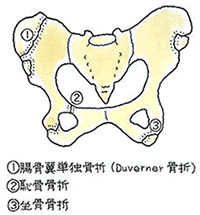
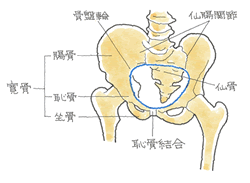
安定型の骨折でも触れましたが、骨盤の変形を問うことになります。そこを参照下さい。
👉
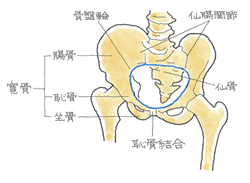
④ 後遺障害のポイント
安定型の骨折でも触れましたが、骨盤の変形を問うことになります。そこを参照下さい。
👉 



 今回3つのパターンを紹介しますが、⑴、⑵の先生に依頼すると残念な結果と迷走が待っています(弁護士名は仮名です)。
(1)交通事故経験の少ない弁護士:甘利先生
今回3つのパターンを紹介しますが、⑴、⑵の先生に依頼すると残念な結果と迷走が待っています(弁護士名は仮名です)。
(1)交通事故経験の少ない弁護士:甘利先生
 相貌失認を取り上げたドラマ、映画はいくつかあるようです。注目はその映像化で、障害者からどのように観えているのか、色々と工夫しています。先のキムタクのドラマでは、奥さんや実子の顔を含め、人の顔がすべて仮面に見えていました。実際、このように見えているのかどうか、障害者じゃないと分からないでしょう。ラジエーションハウスでは、顔全体、顔の一部にもやもやしたモザイクをかける映像処理でした。これですと、人の区別や表情の読み取りが困難で、視聴者にとって、障害者の視点がわかり易かったと思います。
相貌失認を取り上げたドラマ、映画はいくつかあるようです。注目はその映像化で、障害者からどのように観えているのか、色々と工夫しています。先のキムタクのドラマでは、奥さんや実子の顔を含め、人の顔がすべて仮面に見えていました。実際、このように見えているのかどうか、障害者じゃないと分からないでしょう。ラジエーションハウスでは、顔全体、顔の一部にもやもやしたモザイクをかける映像処理でした。これですと、人の区別や表情の読み取りが困難で、視聴者にとって、障害者の視点がわかり易かったと思います。


 難聴には「感音性」、「伝音性」、「混合性」、「機能性」があり、後遺障害診断書では、「機能性」以外の3つしか記載がありません。機能性は心因性とも呼ばれ、詐病も疑われます。
難聴には「感音性」、「伝音性」、「混合性」、「機能性」があり、後遺障害診断書では、「機能性」以外の3つしか記載がありません。機能性は心因性とも呼ばれ、詐病も疑われます。
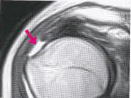
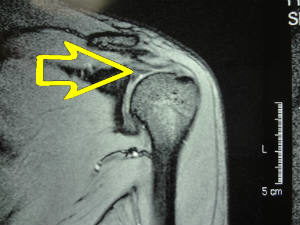 ←関節唇(MRI・T1冠状断)
←関節唇(MRI・T1冠状断)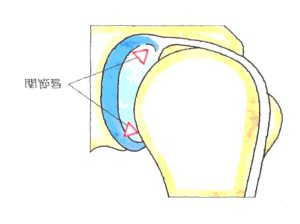 続きを読む »
続きを読む »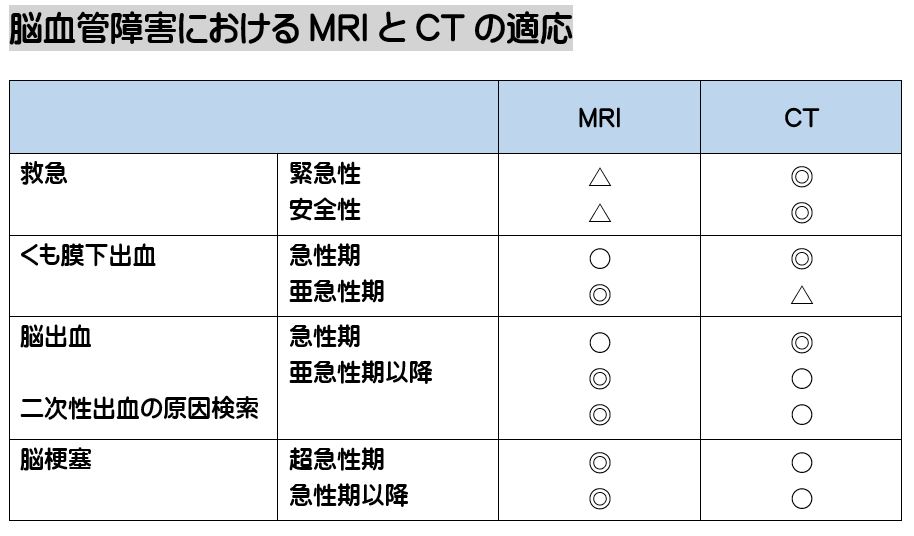 (井田 正博 先生 他:脳血管障害 日本医師会雑誌2018:137(5)957-962より改変)
(井田 正博 先生 他:脳血管障害 日本医師会雑誌2018:137(5)957-962より改変) 2、立体的に病巣範囲が構成できるか?
2、立体的に病巣範囲が構成できるか? このような被害者さんは、痛みの継続をもって、後遺障害14級9号「局部に神経症状を残すもの」の認定を受け、その賠償金を得て、長期間の治療・リハビリに備えるべきと思います。この程度(と言っても200万円~)で手を打つべきなのです。治らないからと言って、いつまでも保険会社と戦争すべきではありません。この解決の流れを作ることが私達の仕事でもあります。
もう一つのケースは、事故受傷を契機に頚部や肩の痛みは当然として、肩にそれ程のダメージがないであろう受傷状況から、「どんどん肩が挙がらなくなった」人です。先の説明、神経症状の一環とも思えず、いわゆる四十肩・五十肩、老化による自然な肩関節周囲炎の症状そのままです。この場合、事故受傷により、その衝撃から発症してしまう不幸なケースもあれば、実は事故前から不調だった、あるいは事故後から拘縮が進むケースですから、ケガと言うより年齢変性・運動不足による疾病に近づきます。事故との因果関係について、保険会社は当然に否定します。肝心の医師も判断に困ります。それがわかるほど、現代の医学は進歩していません。そして、賠償問題に関わりたくないので、患者と距離を置きます(逃げ出します)。
このような被害者さんは、痛みの継続をもって、後遺障害14級9号「局部に神経症状を残すもの」の認定を受け、その賠償金を得て、長期間の治療・リハビリに備えるべきと思います。この程度(と言っても200万円~)で手を打つべきなのです。治らないからと言って、いつまでも保険会社と戦争すべきではありません。この解決の流れを作ることが私達の仕事でもあります。
もう一つのケースは、事故受傷を契機に頚部や肩の痛みは当然として、肩にそれ程のダメージがないであろう受傷状況から、「どんどん肩が挙がらなくなった」人です。先の説明、神経症状の一環とも思えず、いわゆる四十肩・五十肩、老化による自然な肩関節周囲炎の症状そのままです。この場合、事故受傷により、その衝撃から発症してしまう不幸なケースもあれば、実は事故前から不調だった、あるいは事故後から拘縮が進むケースですから、ケガと言うより年齢変性・運動不足による疾病に近づきます。事故との因果関係について、保険会社は当然に否定します。肝心の医師も判断に困ります。それがわかるほど、現代の医学は進歩していません。そして、賠償問題に関わりたくないので、患者と距離を置きます(逃げ出します)。 独り歩きを始めた診断名(診断書)ですが、賠償問題で保険会社と争う段階になれば、「肩腱板断裂」→「肩腱板不全断裂」→「肩腱板損傷の疑い」と、だんだん自信喪失、薄まっていきます。本来、慎重な医師であれば、予想的な診断名を口にしません。肩関節の専門医にコンサル(紹介)します。その専門医も安易に断定しません。問診・徒手検査を経て、MRIやエコー検査の画像を基に丁寧に診断を下します。そして、たいてい「年齢変性による肩関節の拘縮ですね」となりますが。
このように、中高年にとって、事故外傷と(年齢変性による)諸症状の切り分けこそ、交通事故解決の宿命と思います。私達は日夜、被害者さん・保険会社・医師の3者の交通整理をしているようなものです。
かく言う、私も肩の痛みに悩まされています。私には無縁と思っていた(根拠のない自信)五十肩になったのでしょうか? この件はまた、後日レポートしたいと思います。
独り歩きを始めた診断名(診断書)ですが、賠償問題で保険会社と争う段階になれば、「肩腱板断裂」→「肩腱板不全断裂」→「肩腱板損傷の疑い」と、だんだん自信喪失、薄まっていきます。本来、慎重な医師であれば、予想的な診断名を口にしません。肩関節の専門医にコンサル(紹介)します。その専門医も安易に断定しません。問診・徒手検査を経て、MRIやエコー検査の画像を基に丁寧に診断を下します。そして、たいてい「年齢変性による肩関節の拘縮ですね」となりますが。
このように、中高年にとって、事故外傷と(年齢変性による)諸症状の切り分けこそ、交通事故解決の宿命と思います。私達は日夜、被害者さん・保険会社・医師の3者の交通整理をしているようなものです。
かく言う、私も肩の痛みに悩まされています。私には無縁と思っていた(根拠のない自信)五十肩になったのでしょうか? この件はまた、後日レポートしたいと思います。