サイエンス記事からコピペ、手抜き記事ですが、まずはご一読を。
再生医療というのは、病気や怪我などで傷ついたり機能を失ったりした体の細胞・組織・器官(臓器・筋肉・骨など)の再生や機能回復を目的とする医療技術の総称である。生きた組織や器官を移植する皮膚移植・骨髄移植・臓器移植だけでなく、人工材料で作られる義手・義足・関節、そして身体機能回復訓練のリハビリテーションなども広い意味での再生医療とされている。ただし、こうした方法では難病の根本治療には至らず、臓器移植にはドナー(臓器提供者)の不足、臓器移植後の免疫拒絶反応リスク、他人の臓器を移植することに対する倫理上の問題なども指摘されている。
このため再生医療で注目されているのが、患者自身や他人から採取した幹細胞を移植して組織や器官を再生する技術だ。幹細胞というのは組織や器官に成長(=分化)する細胞のことで、分化能力を保ったまま自己増殖する能力を持っている。体の組織や器官が傷ついた場合に、残存する細胞の中で幹細胞が増殖し、傷ついた部分を修復して元の状態へ回復する現象を再生と言う。骨髄造血幹細胞、神経幹細胞、筋肉幹細胞などが知られているが、これらの幹細胞は分化できる範囲が限定される。そして、近年特に注目されているのが皮膚細胞などから作製するiPS細胞(人工多能性幹細胞)がある。
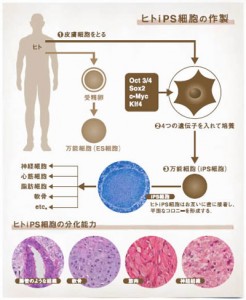 iPS細胞は受精卵のように体を構成するすべての細胞に分化できる能力を持っている。そして患者の皮膚細胞から作製したiPS細胞を、治療に使う神経や筋肉などの細胞に分化させ、患者に移植することで病気や怪我で失われた機能を回復させることが可能になる。皮膚という完全に分化した状態の細胞に4つの遺伝子を組み込むことによって受精卵のような状態に戻し、受精卵と同様の万能性を作りだしたことが画期的とされ、生物学の常識を覆したと言われている。
iPS細胞は受精卵のように体を構成するすべての細胞に分化できる能力を持っている。そして患者の皮膚細胞から作製したiPS細胞を、治療に使う神経や筋肉などの細胞に分化させ、患者に移植することで病気や怪我で失われた機能を回復させることが可能になる。皮膚という完全に分化した状態の細胞に4つの遺伝子を組み込むことによって受精卵のような状態に戻し、受精卵と同様の万能性を作りだしたことが画期的とされ、生物学の常識を覆したと言われている。
ES細胞の場合は患者と別人の細胞のため免疫拒絶反応リスクが大きくなるのに対して、iPS細胞の場合は緊急時などを除いて患者本人の細胞のため免疫拒絶反応リスクが小さく、倫理面の課題も少ないと考えられている。iPS細胞の基本特許は2009年に日本で成立し、2011年7月に欧州、そして8月には米国で製法に関する特許が成立している。
iPS細胞による再生医療実用化に向けた課題としては、発がんリスクを低下させる技術、緊急時など他人のiPS細胞を利用する場合に備えたiPSバンクの整備、安全性や品質に関する基準・規制の策定などがあるが、動物が本来持っている自己再生能力を最大限に活用するため、iPS細胞が未来の再生医療の本命という見方が有力である。
昨年、日本のiPSの最前線、京大の先生から半月板の手術についてご講義を頂きました。その先生は関節の専門医で、半月板の修復・再生手術について日本でトップクラスの技術、実績をお持ちです。研修後の会食でも、術式の説明が続きました。交通事故で膝の半月板など軟骨の損傷を負った場合、血の通っている骨と違い、血の通っていない軟骨部分は、自己修復ができないのです。つまり、骨折はくっつくが、軟骨がつぶれたら再生不可能が基本です。そこで損傷した半月板の修復は外科手術が必要となります。手術方法はいろいろありますが、影響のないところの半月板を円形にくり抜いて、損傷個所に埋め合わせる移植術があるそうです。この移植術も半月板組織をiPS細胞の培養で作ることが可能となるはずです。 交通事故外傷で重度の骨折の手術の場合でも、腸骨や腓骨など比較的人体に影響のない骨を採取し、損傷個所に使う手術が多くあります。これもiPS細胞ですべて解決できる未来が目前のようです。